TIPS-behandeling
Deze informatie is opgesteld door de afdeling Radiologie.
Wat is TIPS-behandeling?
- TIPS is een afkorting voor Transjugulaire Intrahepatische Portosystemische Shunt. De behandeling is bedoeld voor patiënten die last hebben van complicaties van een te hoge bloeddruk in de poortader in de lever.
- Het is een ingreep door de huid (percutane ingreep) waarbij een blijvende kunstmatige verbinding (shunt) wordt gemaakt in de lever. Deze shunt wordt tussen de leverader (hepatische vene) en de poortader gemaakt. Na het aanleggen van de TIPS stroomt een deel van het bloed vanuit de poortader via deze verbinding naar de leverader. Hierdoor verlaagt de bloeddruk in de poortader.
Hoe kunt u zich voorbereiden?
Sedatie
De procedure vindt in principe plaats onder sedatie. Hiervoor wordt u uitgenodigd op de poli van de Interventie Radiologie om voorbereid te worden. In een enkel geval zal de TIPS-procedure worden uitgevoerd onder narcose. Hiervoor moet u naar de anesthesiepoli om voorbereid te worden. Van uw arts krijgt u hier verder informatie over.
Kleding
Het is voor u en voor onze medewerkers prettig wanneer u kleding aan hebt waarin u zich makkelijk kunt bewegen en die u makkelijk aan en uit kunt trekken.
Opname
Voor deze ingreep wordt u opgenomen op een verpleegafdeling. U blijft na de behandeling nog minimaal 1 nacht op deze verpleegafdeling. Kijk hier hoe u zich kunt voorbereiden.
Medicijnen
Over het algemeen kunt u uw medicijnen op de gebruikelijke manier en tijd innemen. Kan dat niet, dan hoort u dit van tevoren van uw behandelend arts. Neem in ieder geval een recente lijst (maximaal 14 dagen oud) mee met de medicijnen die u slikt. Weet u niet precies wat u gebruikt? Dan kunt u een medicijnenlijst bij uw apotheek ophalen.
Let op: meld het als u bloedverdunners gebruikt of recent gebruikt hebt. Ook wanneer u een stollingsziekte hebt, moet u dit altijd van tevoren doorgeven aan uw behandelend arts.
Eten en drinken
U mag 6 uur voor het onderzoek niet eten en drinken.
Wat moet u meenemen?
Neem een geldig paspoort, ID-kaart of rijbewijs mee. En denk ook aan het pasje van uw ziektekostenverzekering.
Meld bijzonderheden vooraf
Laat het ons weten wanneer u een lichamelijke beperking of handicap hebt. Zo kunnen we als het nodig is extra tijd inplannen voor uw onderzoek.
Bent u zwanger?
Bent u zwanger of denkt u zwanger te zijn? Neem dan contact op met uw behandelend arts en meld het voorafgaand aan het onderzoek bij de afdeling Radiologie.
Bent u verhinderd?
Laat het ons op tijd weten wanneer de afspraak niet kan doorgaan. Wij kunnen dan een andere patiënt in uw plaats helpen.
Hoe gaat het onderzoek / de behandeling in zijn werk?
De dag van de operatie/het onderzoek
Waar moet u zich melden?
Voordat u naar uw afspraak gaat, meldt u zich eenvoudig aan via de aanmeldzuilen in de centrale hal. Bij aankomst op de verpleegafdeling dient u zich nogmaals te melden bij de aanmeldzuil. Op het scherm van de aanmeldzuil wordt getoond in welke wachtruimte u mag plaatsnemen.
Voorbereiding op de verpleegafdeling
Een van onze verpleegkundigen ontvangt u op de verpleegafdeling. Die wijst u uw bed en legt u uit wat er tijdens de opname gaat gebeuren. Natuurlijk kunt u altijd bij de verpleegkundigen terecht met uw vragen. Op de verpleegafdeling krijgt u een operatiejasje aan en een infuus. Ook neemt de verpleegkundige bloed af als dat nodig is.
De operatie/het onderzoek
De behandeling vindt plaats in de interventiekamer op de afdeling Radiologie. Wanneer u op de afdeling Radiologie komt, haalt een medewerker (een radiodiagnostisch laborant of een anesthesiemedewerker) uit het behandelteam u op. U neemt plaats op de onderzoekstafel, waarbij de laborant ervoor zorgt dat u zo comfortabel mogelijk ligt.
De anesthesiemedewerker sluit u op de bewakingsapparatuur aan om zo uw bloeddruk en zuurstofgehalte in het bloed in de gaten te houden. Voordat de anesthesist u in slaap brengt, wordt u voorgesteld aan het behandelteam en wordt de procedure met u besproken.
Zodra u in slaap bent, wordt uw rechterbovenbuik en uw hals gedesinfecteerd en afgedekt met steriele doeken. De interventieradioloog plaatst van buitenaf via de huid een smal flexibel slangetje (katheter) in de poortader.
Vervolgens wordt er een buisje (sheath) in de halsader geplaatst. Via deze sheath brengt de interventieradioloog een katheter in die via de halsader, door het hart en bovenste holle ader tot in de aders in de lever terechtkomt. Via de leverader wordt, met behulp van een lange naald, een verbinding gemaakt tussen de leverader en de poortader. Om deze verbinding open te houden wordt er een stent (buisje) geplaatst.
Nadat de stent geplaatst is, wordt de toegang, vanaf de huid, tot de poortader gesloten door middel van een plugje. De toegang in de hals wordt gesloten door er 5 minuten zacht op te drukken.
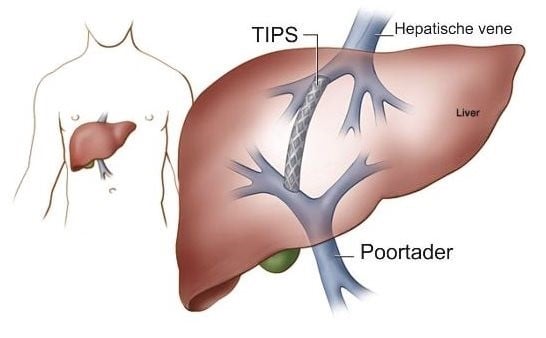
Bron: Radboudumc
Duur van de behandeling
De gemiddelde duur van de behandeling is 120 minuten.
Waar moet u op letten direct na het onderzoek / de behandeling?
Mag ik na vertrek uit het ziekenhuis weer alles doen?
Gedurende de eerste 3-4 dagen (of tot de huid genezen is) mag u wel douchen, maar niet in bad of zwemmen. Verschoon de pleister dagelijks totdat de huid genezen is.
- U wordt geadviseerd om, op de dag, na ontslag uit het ziekenhuis, zelf geen voertuig te besturen.
Wanneer krijgt u de uitslag?
U krijgt de uitslag niet meteen te horen. De uitslag komt terecht bij uw behandelend arts. Die neemt vervolgens contact op en bespreekt de uitslag met u.
Wat zijn de risico's, bijwerkingen of complicaties?
Aan elke ingreep kleven risico’s en dat geldt ook voor de TIPS-behandeling. Het is een veilige ingreep die meestal zonder problemen verloopt. Een enkele keer treden er complicaties op, zoals een bloeding of een infectie. Er kan encefalopathie (5-35%) optreden. Dit betekent dat het de lever niet langer lukt om de gifstoffen uit het bloed te verwijderen, met als gevolg dat deze gifstoffen de hersenen binnendringen. U kunt hierdoor licht verward raken. Ook kan er leverfunctieverlies (<5%) of hartfalen (<5%) optreden.
Contrastmiddel
Voor dit onderzoek gebruikt de radioloog jodiumhoudend contrastmiddel. Dit middel maakt bloedvaten en organen beter zichtbaar. Voor de meeste mensen is het gebruik van contrastvloeistof ongevaarlijk, binnen een paar uur plast u het weer uit. Het inspuiten kan gevoelig zijn. Ook kunt u het kort warm krijgen, of een beetje misselijk worden.
Bij een klein aantal patiënten treedt een allergische reactie op, waar in de meeste gevallen geen behandeling voor nodig is. Heeft u ooit zo’n reactie gehad? Meld dit dan van tevoren bij uw behandelend arts.
Welke specifieke nazorg kunnen wij bieden?
Wanneer u weer terug bent op de afdeling, moet u minimaal 4 uur bedrust houden. De verpleegkundige bekijkt regelmatig de prikplaats in de hals en rechterbovenbuik. Ook meet die een aantal keer uw bloeddruk, hartslag en temperatuur. U mag 1 tot 2 uur na het onderzoek weer gewoon eten en drinken.
Contactgegevens van de betrokken poliklinieken
Wist u dat?
Uw mening over de afdeling Radiologie kunt u geven via: Deel uw ervaring
Heeft u nog vragen?
Als u vragen hebt, kunt u contact opnemen met de afdeling Radiologie. Dat kan op werkdagen tussen 8.30-10.00h, 10.45-12.30h en 13.30-15.00h via telefoonnummer 071-526 20 32 of per e-mail via SecretariaatAngio-interventie@lumc.nl. Zie ook: website Radiologie