Bloedgroep-immunisatie tijdens de zwangerschap
Deze informatie is opgesteld door de afdeling(en) Verloskunde.
Waarom u bij ons in goede handen bent
De rhesus-poli
De polikliniek Verloskunde en Prenatale Diagnostiek van het LUMC, op B3-Q, heeft op dinsdag het ‘rhesus-spreekuur’. Gespecialiseerde verpleegkundigen, echoscopisten en gynaecologen zien dan in teamverband alle zwangeren met bloedgroep-immunisatie. Elk ongeboren kind met een risico op bloedarmoede wordt dan zorgvuldig onderzocht. Bij elk bezoek wordt opnieuw beoordeeld of aanvullend onderzoek, een bloedtransfusie of bevalling noodzakelijk is. Gezien het specialisme is het niet mogelijk een controle afspraak op een andere dag te maken, tenzij de gynaecoloog vindt dat er op medische gronden een andere afspraak nodig is.
Welke behandelingen zijn er mogelijk?
Wat gebeurt er bij de controles op de poli?
Bij uw eerste bezoek aan de LUMC rhesus-poli zal de informatie die de verwijzend verloskundige, huisarts of gynaecoloog heeft meegegeven of opgestuurd, met u worden doorgenomen. Vaak vragen we nog aanvullende gegevens. In de meeste gevallen zal er bij het eerste consult in het LUMC bloed van u en uw partner worden afgenomen voor nadere typering van de bloedgroep. Bij een eventuele behandeling voor uw kind is het van belang dat de gegevens van u beiden bekend zijn bij de bloedbank van het LUMC.
Speciale onderzoeken die ons kunnen helpen de ernst van de ziekte bij uw kind te voorspellen zijn:
- Bloedonderzoek
- Echoscopie
Behandeling van bloedarmoede van het ongeboren kind, indien nodig, bestaat uit:
- Intra-uteriene bloedtransfusie
- Inleiden van de bevalling en bloedtransfusie na de geboorte
Deze onderdelen van het onderzoek en de behandeling zullen hieronder worden besproken.
Bloedonderzoek
De ADCC test
Elke twee weken wordt bij de zwangere bloed afgenomen voor de ADCC-test. Het laboratorium in Amsterdam bepaalt hiermee hoe ‘agressief’ de antistoffen kunnen zijn. Hoe hoger het percentage, hoe meer kans dat uw kind bloedarmoede ontwikkelt. De hoogst mogelijke uitslag is ‘meer dan 80%’.
Als sprake is van rhesus D-antistoffen, de meest voorkomende vorm, betekent een ADCC-test kleiner dan 50% dat de kans op ernstige bloedarmoede zo klein is dat er geen reden is om alle controles in het LUMC te doen. Bij andere antistoffen zoals Kell, c of Fya (Duffy) is de kans op bloedarmoede bij het kind al aanwezig vanaf ADCC-waarden boven de 15-20%.
Als u bij de verloskundige onder controle bent, en u bent niet bij een gynaecoloog in uw regio bekend, dan zullen de verdere controles van de zwangerschap in het LUMC plaatsvinden. Het is ook mogelijk dat een gynaecoloog bij u in de regio gevraagd wordt de controles van de zwangerschap over te nemen van de verloskundige.
Als de waarde van de ADCC hoger is dan 50% zullen de controles van de zwangerschap, eventueel afwisselend met uw eigen gynaecoloog, in het LUMC plaatsvinden.
Als de ADCC-test tweemaal de maximale waarde van ‘meer dan 80%’ aangeeft hoeft het bloedonderzoek niet meer herhaald te worden.
Bepaling van de bloedgroep van het kind
Het laboratorium in Amsterdam (Sanquin) kan uit bloed van de zwangere bepalen of de foetus rhesus-D positief of negatief is. Dit is nuttig als de partner heterozygoot is voor het D-antigeen. Dat betekent namelijk dat er 50% kans is dat de foetus D-negatief is, en dus geen last zal hebben van de antistoffen. Voor deze bepaling is ook bloed van de aanstaande vader nodig. Dit onderzoek is al vroeg in de zwangerschap mogelijk.
Dit foetale DNA-onderzoek in moederlijk bloed is mogelijk voor D, c, E en Kell- antistoffen. Dit onderzoek hoeft niet via het LUMC te worden aangevraagd, het kan door elke gynaecoloog worden aangevraagd. Inzenden van bloed kan voor D-, c-, en E-antistoffen vanaf een zwangerschapsduur van 9 weken. Bij een Kell-immunisatie is insturen van materiaal mogelijk vanaf een zwangerschapsduur van 12 weken.
We raden aan dit onderzoek bij zwangeren met rhesus-D, c, E of Kell immunisatie en een heterozygote partner te laten doen, en alleen een verwijzing naar het LUMC te regelen als de foetus rhesus-D, c, E of Kell- positief is.
Bloedgroeptypering in maternaal bloed is nog niet mogelijk voor: Fy-A, Kidd en S-antistoffen. Als een van deze antistoffen aanwezig is en de partner is voor de betreffende antistof heterozygoot, is het zinvol de bloedgroep van de foetus te bepalen middels een vruchtwaterpunctie. Het vruchtwater wordt naar het laboratorium in Amsterdam (Sanquin) gestuurd, de uitslag is na ongeveer een week bekend. U wordt over de uitslag door ons gebeld.
"Rhesus"echo
Tijdens iedere controle op het rhesusspreekuur wordt echoscopisch onderzoek verricht. De echoscopist beoordeelt de beweeglijkheid van uw kind, de hoeveelheid vruchtwater, en verricht een aantal metingen waarmee geprobeerd wordt te voorspellen of uw kind wel of geen bloedarmoede heeft.
Deze metingen bestaan o.a. uit het opmeten van de grootte van de lever, de milt en het hart. Lever en milt zijn betrokken bij het aanmaken van rode bloedcellen. Als er extra rode bloedcellen gemaakt worden zullen de lever en milt groter zijn dan normaal. Ook het hartje van een kind met bloedarmoede is vergroot omdat het extra hard moet werken. Na de geboorte krijgen lever, milt en hart weer hun normale grootte terug.
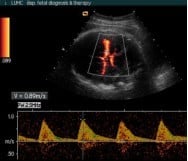
Figuur 1.
Ook worden tijdens het echo-onderzoek bloedstroomsnelheden bij uw kind gemeten, het Doppleronderzoek (zie figuur 1). Bij bloedarmoede wordt het bloed minder stroperig en gaat daardoor sneller stromen. De bloedstroomsnelheid wordt gemeten in een slagader in het hoofdje en in de leverader.
Als het kind veel vocht vasthoudt (dit is goed te zien op de echo) dan is vrijwel zeker sprake van ernstige bloedarmoede bij het kind. Vocht vasthouden (hydrops) is een teken van ernstige ziekte. Met de frequente controles op onze poli proberen we bloedarmoede te ontdekken, en een transfusie te geven, voordat het kind vocht gaat vasthouden.
Intra-uteriene Transfusie (IUT)
Als bij echoscopisch onderzoek verdenking is op ernstige bloedarmoede bij het kind zal er via de navelstreng een bloedtransfusie aan het kind gegeven worden. We hebben hierover een voorlichtingsfilm, te bekijken met de volgende link https://youtu.be/kRFq023MMgk.
Schema en foto's van een intra-uteriene transfusie
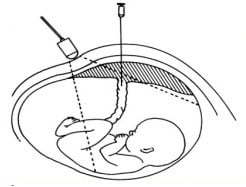
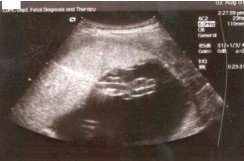
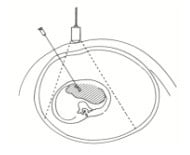
Deze behandeling kan gegeven worden vanaf een zwangerschapsduur van 16 weken. In Nederland wordt deze behandeling alleen in het LUMC gedaan, al sinds 1965. Gemiddeld worden in het LUMC 90-100 IUT's per jaar verricht.
Het risico op complicaties bij deze behandeling is gemiddeld 0,5-1 %. Mogelijke complicaties zijn:
- Vroegtijdige weeën
- Gebroken vliezen
- Infectie of verstopping van de navelstreng.
In dit laatste, zeldzame geval kan vanaf 26-28 weken het kind met een spoedkeizersnede geboren worden.
De transfusie vindt onder steriele omstandigheden plaats, dit zal ook te zien zijn op de film. De duur van de transfusie is sterk afhankelijk van de ligging van de placenta, maar ook van de duur van de zwangerschap, en ligt meestal tussen de 20 en 60 minuten.
Meestal wordt 2 weken na de eerste transfusie een volgende IUT gegeven. Als er meer transfusies nodig zijn, is de interval tussen de 2e en de 3e transfusie meestal 4 weken, tussen 3e en 4e transfusie ook 4 weken, en zo verder tot een zwangerschapsduur waarbij uw kind verantwoord geboren kan worden. Na 35 weken zwangerschap zal er in principe geen IUT meer plaatsvinden.
Het donorbloed voor de baby wordt gekruist met het bloed van de moeder en moet negatief zijn voor de antistoffen die in het bloed van de moeder zitten.
Er zal op dinsdag, maar ook op donderdag nog bloed worden afgenomen bij de moeder. De IUT vindt meestal plaats op donderdagmiddag. De behandelkamer waar deze ingreep plaatsvindt bevindt zich op de verpleegafdeling Verloskunde J7-Q. Op de dag van de IUT wordt u opgenomen op de afdeling Verloskunde. In overleg met de gynaecoloog mag u 's avonds of de volgende dag, als het CTG goed is, weer naar huis. Een controle afspraak op de "rhesuspoli" wordt voor u gemaakt.
Wat is de prognose?
De bevalling
Als de baby vóór de geboorte bloedtransfusies heeft gehad of uw ADCC waarde hoog is, adviseren we de bevalling in het LUMC te laten plaatsvinden. We streven naar een gewone (vaginale) bevalling rond 37-38 weken. De bevalling wordt dan vaak ingeleid, een keizersnede is niet nodig tenzij er bijkomende problemen zijn. Informatie over de inleiding van de baring of over de de keizersnede vindt u in de betreffende folders van LUMC Verloskunde.
Welke specifieke nazorg kunnen we bieden bij deze aandoening?
Na de geboorte
Na de bevalling zal uw kind opgenomen worden op de afdeling Neonatologie. De belangrijkste problemen die zich in de eerste dagen kunnen voordoen zijn bloedarmoede en ophoping van gele kleurstof (hyperbilirubinemie) bij de baby. De behandeling kan bestaan uit bloedtransfusies en fototherapie.
Bij afbraak van rode bloedcellen door de antistoffen komt bilirubine vrij in de bloedbaan, een stof die een gele verkleuring van de huid geeft. Bij zeer hoge waardes in het bloed na de geboorte kan het bilirubine doordringen in de hersenen en tot hersenschade leiden. Door adequate behandeling met intensieve fototherapie (lichttherapie) en eventueel een wisseltransfusie kan hersenschade voorkomen worden.
De fototherapie helpt met het afbreken van bilirubine en dient direct na de geboorte gestart te worden, omdat het bilirubinegehalte dan snel kan stijgen (vóór de geboorte wordt het bilirubine via de placenta en de moeder afgebroken). Na de geboorte mag uw baby 15 minuten bij u blijven, daarna zal op de afdeling Neonatologie met fototherapie worden gestart en krijgt uw kind een infuus om extra vocht te kunnen toedienen.
Het is belangrijk dat zoveel mogelijk huidoppervlak wordt beschenen en dat de fototherapie zo min mogelijk wordt onderbroken. Daardoor is het de eerste dagen niet mogelijk om uw kind borstvoeding te geven of op schoot te nemen. Natuurlijk mag uw kind afgekolfde moedermelk drinken en mag u helpen bij de verzorging.
Als ondanks intensieve fototherapie het bilirubinegehalte verder doorstijgt, kan een wisseltransfusie worden verricht. Met een wisseltransfusie wordt het bloed van het kind in kleine porties gewisseld met bloed van een donor, dit gebeurt meestal via een infuus in de navelstomp.
Via de wisseltransfusie worden het bilirubine en de hemolytische antistoffen verwijderd en kan een eventuele bloedarmoede gecorrigeerd worden. Een wisseltransfusie is nodig bij 15-20% van de kinderen die een IUT hebben gehad.
Als de situatie stabiel is zal uw kind zo snel mogelijk naar een behandelcentrum in de buurt van uw woonplaats overgeplaatst worden. U kunt het best rekening houden met een opnameduur van uw kind van 5-7 dagen, korter of langer is echter ook mogelijk. U kunt als moeder meestal niet langer dan 48 uur op de kraamafdeling opgenomen blijven, tenzij dit voor uzelf nodig is, zoals na een keizersnede. Verblijf in het Ronald McDonald huis vlak bij het ziekenhuis is indien gewenst vaak wel mogelijk
In de eerste 6 tot 8 weken na de geboorte kan opnieuw bloedarmoede ontstaan waarvoor een of meer bloedtransfusies nodig kunnen zijn, dit kan bijna altijd in een ziekenhuis bij u in de buurt.
Contact
Mocht u naar aanleiding van deze informatie nog vragen hebben dan kunt u daarmee terecht bij het secretariaat van de polikliniek verloskunde, telefoonnummer 071-526 0900. U kunt vragen naar de verpleegkundige van de rhesuspolilkliniek.
Links
Frequente controles, bloedonderzoek en echoscopie zijn vaak nodig om op tijd eventuele bloedarmoede op te sporen. Achtergrondinformatie over oorzaken en gevolgen van bloedgroep-immunisatie kunt u vinden in de folder ‘Bloedgroep, rhesusfactor en irregulaire antistoffen' van de Nederlandse Vereniging voor Obstetrie & Gynaecologie, ook beschikbaar op www.nvog.nl onder de rubriek patiëntenvoorlichting.