Slokdarmkanker
Deze informatie is opgesteld door de afdeling(en) Maag-, Darm- en Leverziekten.
Wat is Slokdarmkanker?
Bij slokdarmkanker is er sprake van een kwaadaardige tumor in de slokdarm, het orgaan dat zorgt voor de transport van voedsel van de mond naar de maag. Slokdarmkanker ontstaat vanuit het slijmvlies van de slokdarm. De 2 meest voorkomende typen slokdarmkanker zijn: kanker hoog in de slokdarm (plaveiselcelcarcinoom) en kanker onder in de slokdarm (adenocarcinoom). Per jaar krijgen in Nederland ongeveer 2400 mensen de diagnose slokdarmkanker. De meesten van hen zijn ouder dan 50 jaar.
Verschijnselen
Slokdarmkanker geeft in een vroeg stadium meestal geen klachten. Vaak ontstaan de klachten pas wanneer een tumor groter wordt. De volgende symptomen kunnen voorkomen:
- slikklachten: het gevoel dat er ter hoogte van de keel iets in de weg zit;
- passageklachten: het gevoel dat het eten niet wil zakken of blijft steken;
- ontlasting: deze kan donker of pikzwart zijn door bloedverlies uit de tumor;
- gewichtsverlies: door een gebrek aan eetlust of door moeite bij het eten;
- heesheid;
- pijnlijk gevoel achter het borstbeen;
- vermoeidheid door bloedarmoede.
Oorzaak
De exacte oorzaak van het ontstaan van slokdarmkanker is niet aan te wijzen. Wel zijn er factoren bekend die het risico op de ziekte vergroten. Dit zijn onder andere: roken, alcoholgebruik, overgewicht, eenzijdige voeding en een beschadiging van het slokdarmslijmvlies door brandend maagzuur.
Waarom u bij ons in goede handen bent
Binnen het LUMC werken specialisten van verschillende afdelingen samen om tot een goed onderbouwde diagnose en een optimaal behandelplan te komen. We bespreken onze patiënten uitgebreid in een wekelijks multidisciplinair overleg, waarbij artsen van alle betrokken afdelingen aanwezig zijn. De besproken patiënten worden meestal dezelfde dag nog op het spreekuur gezien. Op deze manier hebben wij altijd een goed beeld van u als patiënt en kunnen we uitstekend inspelen op uw medische en persoonlijke situatie.
Sneldiagnose
Sinds een aantal jaar biedt het LUMC sneldiagnose aan voor een groot aantal kankersoorten, waaronder slokdarmkanker. Als de huisarts vermoedt dat uw klachten zouden kunnen berusten op slokdarmkanker, kunnen wij u daar binnen twee werkdagen duidelijkheid over geven.
Expertise
De behandeling van slokdarmkanker wordt in een beperkt aantal ziekenhuizen, waaronder het LUMC, gedaan. Hierdoor hebben wij veel expertise met slokdarmtumoren. Per jaar opereren wij ongeveer 60 slokdarmkankerpatiënten. Ons zeer ervaren team is er bedreven in om complicaties voorkomen.
Onderzoek
Het LUMC is niet alleen een centrum van zorg, maar ook van onderzoek. Wij doen veel wetenschappelijk onderzoek naar de oorsprong en behandeling van slokdarmkanker. Een van onze sterke punten is het vertalen van onderzoeksresultaten naar de behandeling van patiënten. Onze patiënten kunnen zo heel direct profiteren van nieuwe inzichten. Als patiënt wordt u mogelijk gevraagd deel te nemen aan onderzoek.
Zorg voor ouderen
Ook oudere slokdarmkankerpatiënten zijn bij ons in goede handen. Ons team is extra alert op complicaties die juist bij deze groep voor kunnen komen, zoals verwardheid of een delier. Onze zorg begint al voor de behandeling; oudere patiënten krijgen een extra screening zodat we goed weten wat zij wel en niet aankunnen. Zo kunnen wij ook ouderen optimaal behandelen.
Second opinion
Patiënten vanuit een ander ziekenhuis die een second opinion willen, zijn bij ons van harte welkom. Zodra wij alle benodigde informatie hebben zullen wij uw situatie metnsultidisciplinaire team bestuderen
Als er een vermoeden bestaat dat u slokdarmkanker hebt, dan kunt u bij het LUMC terecht voor sneldiagnose. Ons sneldiagnosetraject geeft u in korte tijd duidelijkheid of u slokdarmkanker hebt. Is de diagnose slokdarmkanker al gesteld in het LUMC of een ander ziekenhuis? Dan kunt u naar ons worden doorverwezen voor verder onderzoek en behandeling.
Sneldiagnose slokdarmkanker bij verwijzing door uw huisarts
Uw huisarts of uw arts uit een ander ziekenhuis verwijst u door naar het LUMC. Bent u naar ons doorverwezen voor sneldiagnose? Dan wordt u binnen een werkdag na de verwijzing door een van onze verpleegkundig specialisten gebeld om een afspraak te maken.
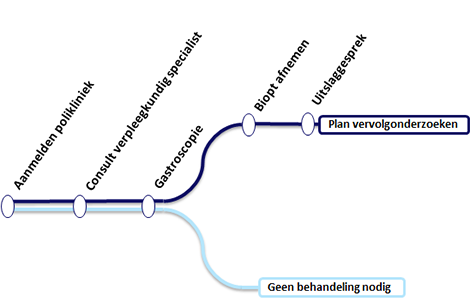
Wat kunt u verwachten van de sneldiagnose slokdarmkanker?
Bent u doorverwezen voor sneldiagnose? Dan hebt u eerst een uitgebreid intakegesprek met één van onze verpleegkundig specialisten. Tijdens het intakegesprek kunt u het volgende verwachten:
- De verpleegkundig specialist vraagt naar uw klachten, uw medische voorgeschiedenis en uw medicijngebruik.
- Afhankelijk van uw gezondheidssituatie wordt er een gastroscopie gepland. Dit onderzoek vindt binnen 2 werkdagen plaats. De verpleegkundig specialist legt uit wat een gastroscopie is en hoe u zich hierop voorbereidt.
Gastroscopie en eventueel vervolgonderzoek
Bij een gastroscopie kijkt de arts met behulp van een scoop (een flexibele slang met een camera) in de slokdarm, maag en dunne darm. Als er bij een scopie verdenking is op slokdarmkanker, worden er biopten (stukjes weefsel) genomen van de afwijking om de diagnose te bevestigen. Overigens worden er vaak ook biopten afgenomen als er een goedaardige afwijking, zoals bijvoorbeeld een ontsteking, gezien wordt. Als er bij de gastroscopie verdenking is op slokdarmkanker, is vervolgonderzoek nodig om de ziekte verder in kaart te kunnen brengen. Dit is van belang om te bepalen wat de beste behandeling voor u is. Niet elk vervolgonderzoek is altijd nodig. Mogelijke onderzoeken zijn:
CT-scan van borst en buik;
- Echo van de hals;
- Endo-echo-onderzoek van de slokdarm (hierbij wordt er met een echoscoop gekeken in de slokdarm);
- PET-scan.
Als de diagnose slokdarmkanker al is gesteld
Is de diagnose slokdarmkanker gesteld in een ander ziekenhuis en bent u naar ons doorverwezen? Dan bespreken wij uw situatie eerst in ons wekelijks multidisciplinair overleg. Op diezelfde dag hebt u een afspraak op de polikliniek van het LUMC. Wij bellen u om die afspraak te maken.

In een multidisciplinair overleg zijn artsen met verschillende specialisaties aanwezig: een oncologisch chirurg, een radiotherapeut-oncoloog (bestralingsarts), een internist-oncoloog, een maag-darm-leverarts, een patholoog, een nucleair geneeskundige, een radioloog en een internist-ouderengeneeskunde. Zij bespreken of er nog verder onderzoek nodig is, en wat de behandelingsmogelijkheden zijn.
Bespreken eventueel onderzoek of behandelplan
Het team van behandelende artsen bespreekt met u wat de diagnose is, of er meer onderzoek nodig is en wat de mogelijke behandelingen zijn. Dat doen wij op een multidisciplinaire polikliniek waar artsen met verschillende specialisaties aanwezig zijn. De uitgebreidheid van de slokdarmkanker, uw conditie en uw eigen wensen en verwachtingen worden allemaal meegenomen bij het vaststellen van het behandelplan.
Uitslag van het onderzoek
Direct na de gastroscopie krijgt u de voorlopige uitslag van de arts die het onderzoek heeft uitgevoerd. Als er na de gastroscopie verdenking is op slokdarmkanker, zal de arts dit met u bespreken. Als er geen slokdarmkanker is geconstateerd, komt u nog eenmaal terug bij een maag,- darm,- en leverarts voor de definitieve uitslag. Daarna wordt u terugverwezen naar uw huisarts.
Als er weefsel is afgenomen, wordt dit onderzocht door de patholoog. De uitslag van dit onderzoek is meestal na 7 tot 10 werkdagen bekend. U hebt daarna een afspraak bij de maag,- darm,- en leverarts die de definitieve uitslag met u bespreekt.
Welke behandelingen zijn er mogelijk?
Als bij u slokdarmkanker is vastgesteld, dan zoeken we direct naar een behandeling die het beste bij u past. U wordt bij ons behandeld door een multidisciplinair team dat bestaat uit een oncologisch chirurg, een radiotherapeut-oncoloog (bestralingsarts), een internist-oncoloog en een maag-darm-leverarts.
Welke behandelingen zijn er mogelijk?
Er zijn meerdere behandelmogelijkheden bij slokdarmkanker. De meest toegepaste behandelingen zijn:
- een operatie;
- chemotherapie;
- bestraling;
- een combinatie bovenstaande behandelingen;
- plaatsing van een buisje (stent) in de slokdarm.
Een behandeling kan gericht zijn op genezing, maar ook op het remmen van de ziekte. Is genezing het doel, dan heet dit een curatieve behandeling. Als een tumor beperkt is tot de slijmvlieslaag van de slokdarm, dan kan een curatieve behandeling bestaan uit het plaatselijk verwijderen van het slijmvlies met de tumor.
Meestal zijn slokdarmkankertumoren hiervoor echter te groot. In dat geval is de standaardbehandeling een operatie, die gedurende 5 tot 6 weken wordt voorafgegaan door een combinatie van bestraling en chemotherapie (chemoradiatie). Soms wordt er alleen chemoradiatie gegeven, zonder dat dit gevolgd wordt door een operatie. Bijvoorbeeld omdat iemand niet geopereerd kan of wil worden. Het kan ook zijn dat de tumor hoog in de slokdarm zit; in die gevallen is gebleken dat chemoradiatie zonder operatie de beste behandeling is.
Soms kan een deel van de behandeling worden gegeven in het verwijzend ziekenhuis. De operatie vindt altijd plaats in het LUMC.
![]()
Operatie
De operatie wordt uitgevoerd door de oncologisch chirurg van de afdeling Heelkunde. Tijdens de operatie wordt de slokdarmtumor met de omliggende lymfeklieren verwijderd. Afhankelijk van de plaats en de grootte van de tumor moet soms ook de hele slokdarm en de overgang van de slokdarm naar de maag worden weggehaald. Van de maag die overblijft wordt door de chirurg een soort buis gemaakt die als slokdarm gaat werken (een buismaag).
In sommige gevallen kan de operatie minimaal invasief worden uitgevoerd (een kijkoperatie of laparoscopie). In dat geval wordt er een veel kleinere incisie (snede) gemaakt, waardoor de operatiewond kleiner is en sneller herstelt.
Palliatieve behandeling
Is genezing niet (meer) mogelijk, dan kunt u een palliatieve behandeling krijgen. Een palliatieve behandeling is gericht op het remmen van de ziekte en/of het behandelen van of voorkomen van klachten. De behandeling kan bestaan uit chemotherapie (soms in combinatie met aanvullende tumor remmende therapie), bestraling (inwendig of uitwendig) of het plaatsen van een buisje dat de slokdarm open houdt (een stent).
Hoe kunt u zich op de behandeling voorbereiden?
Het horen van de diagnose slokdarmkanker en het ondergaan van de behandeling kunnen zeer ingrijpend zijn. We zullen u zo goed mogelijk begeleiden en voorlichten. Neem bij uw bezoeken aan het ziekenhuis ook altijd iemand mee om u te ondersteunen en met u mee te denken. Op de website van RO west vindt u meer informatie over de behandeling van slokdarmkanker. Hier vindt u bijvoorbeeld video’s over het zorgproces en de operatie, waarin de verschillende stappen worden uitgelegd.
Rookt u? Dan zullen wij u met klem adviseren te stoppen met roken. Dit vermindert de kans op complicaties, ook als u kort voor de behandeling stopt.
Wat is de prognose?
Slokdarmkanker geeft in het begin weinig of geen klachten. De ziekte wordt daarom vaak pas laat ontdekt. Hierdoor is een curatieve behandeling (gericht op genezing) vaak niet meer mogelijk. Van de patiënten die wel een curatieve behandeling kunnen ondergaan, is na 5 jaar ongeveer 50% nog in leven. Van de patiënten die geen curatieve behandeling meer kunnen krijgen, is na 5 jaar ongeveer 10% nog in leven. Kenmerken van de tumor en uw persoonlijke omstandigheden zijn van invloed op uw persoonlijke prognose. Wat u zelf kunt verwachten, kunt u het beste met uw behandelend arts bespreken.
Meedoen aan wetenschappelijk onderzoek
Het LUMC doet veel wetenschappelijk onderzoek naar slokdarmkanker. We hebben een biobank, waar we weefsels opslaan voor onderzoek. We doen onderzoek in ons laboratorium en we bestuderen de effecten van nieuwe behandelmethoden. Zo onderzoeken we bijvoorbeeld hoe we chemotherapie en bestraling nog effectiever in kunnen zetten bij de behandeling van slokdarmkanker. U kunt gevraagd worden om mee te doen aan ons onderzoek.
Na uw behandeling blijft u bij ons op controle komen. Onze nazorg is erop gericht de bijwerkingen en gevolgen van de behandeling zoveel mogelijk te beperken. Wij helpen u bij het verwerken van uw ziekte, en bij het herstel.
Welke specifieke nazorg kunnen we bieden bij deze aandoening?
Na uw behandeling blijft u in principe 5 jaar bij ons onder controle. U komt regelmatig bij ons op het spreekuur; de eerste periode elke 4 tot 6 weken, daarna minder vaak.
Na een operatie
Het verwijderen van de slokdarm en (eventueel) een deel van de maag is een ingrijpende operatie. Er zijn een aantal specifieke klachten waar u mee te maken kunt krijgen, zoals vitamine B12-tekort en dumping (klachten doordat eten en drinken sneller in de dunne darm terechtkomt). Wij zullen u helpen hier zo goed mogelijk mee om te gaan. Zo zal onze diëtist u begeleiden bij het vinden van een aangepast eetpatroon. Op de website kanker.nl leest u m herstelproces bij een buismaag.
Begeleiding
Het krijgen van kanker en het ondergaan van een behandeling kunnen ingrijpend zijn. De oncologisch maatschappelijk werkers van het LUMC kunnen u helpen zaken rondom de ziekte en behandeling te verwerken.
Het kan prettig zijn om in contact te komen met lotgenoten, om te horen hoe zij een behandeling hebben ervaren. Dit kan via de patiëntenvereniging Stichting Patiënten Kanker Spijsverteringskanaal.
Waar moet u op letten na uw behandeling?
Een behandeling voor slokdarmkanker brengt bijwerkingen met zich mee. Sommige verwacht, andere onverwacht. Let goed op bijwerkingen en bespreek ze met uw arts.
Contact bij problemen na uw behandeling
Loopt u na uw behandeling tegen problemen aan? Geef dit aan bij de nacontroles, of eerder als ze urgent zijn. Bel dan met de polikliniek van uw behandelaar. Het telefoonnummer vindt u op uw afspraakkaart. Krijgt u buiten kantooruren last van acute problemen? Dan kunt u zich melden bij de Spoedeisende Hulp.
Behandelteam
Uw behandelend arts maakt onderdeel uit van een uitgebreid team van specialisten en verpleegkundigen. Zo kunt u te maken krijgen met een radiotherapeut-oncoloog (bestralingsarts), een internist-oncoloog, een oncologisch chirurg en een maag-darm-leverarts. Ook radiologen, nucleair geneeskundigen, internisten-ouderengeneeskunde en pathologen kunnen deel uitmaken van het team. Net als diëtisten, verpleegkundig specialisten en maatschappelijk werkers.

Dr. H.H. Hartgrink
Oncologisch chirurg

Dr. A.M.J. Langers
Maag-darm-leverarts

Dr. I.M. Lips
Radiotherapeut-oncoloog

Dr. M. Slingerland
Internist-oncoloog

Dr. W.O. de Steur
Oncologisch chirurg

Drs. A.J. Verschoor
Oncoloog

A. uit den Boogaard
Verpleegkundig specialist ouderengeneeskunde

S. Quix
Verpleegkundig specialist slokdarm-/maagkanker

Dr. J.J. Boonstra
Maag-darm-leverarts

Drs. D. Eschbach-Zandbergen
Radiotherapeut-Oncoloog

Drs. J.M. Immink
Radiotherapeut-Oncoloog

Prof.dr. Y. van der Linden
Radiotherapeut-Oncoloog

Mw. dr. Y.L.B. Klaver
Radiotherapeut-Oncoloog

Dr. J.N. Jacobse
Radiotherapeut-oncoloog
Aan welke studies kan je meedoen?
TRAP
In de TRAP-studie doen we onderzoek naar een bepaald type slokdarmtumoren waarop het HER2-eiwit aanwezig is. We bestuderen het effect van de toevoeging van de middelen trastuzumab en pertuzumab aan de standaardbehandeling van slokdarmkanker met chemoradiatie gevolgd door operatie.
LUMC Biobank
In de Biobank van het LUMC verzamelen en bewaren wij lichaamsmateriaal van patiënten. Ook patiënten met slokdarmkanker vragen wij toestemming om materiaal en gegevens te bewaren. Uw medische gegevens worden opgeslagen in een speciaal hiervoor ontwikkelde databank. Met deze medische gegevens in combinatie met uw lichaamsmateriaal kan veel wetenschappelijk onderzoek worden gedaan. Uw behandelend arts zal u meer informatie geven.
POCOP
In POCOP werken we aan de registratie van de kwaliteit van leven van maagkanker- en slokdarmkankerpatiënten. We proberen om van zoveel mogelijk patiënten met slokdarm- en maagkanker gegevens te verzamelen. Op deze manier hopen we beter inzicht te krijgen in welke factoren van invloed zijn op de uitkomst van de behandeling en kwaliteit van leven. Uiteindelijk moet het onderzoek leiden tot meer voorspellers van een succesvolle behandeling, zodat toekomstige patiënten een behandeling op maat kunnen krijgen. We vragen onze patiënten om regelmatig een set vragenlijsten in te vullen. Hiermee kunnen we beter onderzoeken wat de effecten van de ziekte en behandeling zijn op de kwaliteit van leven van patiënten en de zorg verbeteren.
Contact
Wilt u meer weten of hebt u nog vragen? Neem dan contact met ons op of volg de links voor aanvullende informatie.
Patiëntportaal mijnLUMC
In het patiëntportaal mijnLUMC vindt u een duidelijk overzicht van uw behandelingen en hebt u inzicht in uw medische gegevens. Snel en veilig. Thuis, onderweg en in het ziekenhuis.
Contactgegevens voor patiënten
- Radiotherapie: 071-526 3525
- Maag-, darm- en leverziekten: 071-526 3575 (op werkdagen van 09.00 tot 12.00)
Informatie voor verwijzers naar de polikliniek voor slokdarm- en maagtumoren.
Verwijzen
Wilt u een patiënt met slokdarmkanker naar ons verwijzen? Dan hebben wij de volgende gegevens van u nodig:
patiëntgegevens (NAW gegevens, telefoonnummer waarop patiënt bereikt kan worden, BSN);
- verwijsbrief incl. de verslagen van de verrichte onderzoeken/laboratoriumuitslagen;
- gastroscopie-verslagen;
- PA-uitslagen;
- endografische echografie (EUS)-verslag (indien dit onderzoek kan worden verricht in het verwijzend centrum);
- CT-scan met intraveneus contrast (Op cd-rom. Kijk voor het actuele CT scan protocol.
- PET-CT scan (op cd-rom).
U kunt de verwijsgegevens sturen naar:
LUMC
Polikliniek maag-darm-leverziekten, B4-R
Postbus 9600
2300 RC Leiden
Voor het afleveren van de cd-rom met beeldvormende onderzoeken is het postadres: B4, kamer 124, route 47.
De beeldvormende onderzoeken (op cd-rom) dienen uiterlijk dinsdag om 12.00 uur te zijn afgeleverd op bovengenoemd postadres.
Binnenkort vindt u hier een digitaal aanmeldformulier en de mogelijkheid om beeldmateriaal digitaal te versturen.
Mogelijkheden en overleg
De behandeling van patiënten met slokdarmkanker gebeurt altijd in overleg met het verwijzend centrum. Dat houdt in dat eventuele aanvullende onderzoeken en voorbehandeling (zoals neo-adjuvante chemoradiatie) in veel gevallen plaats kan vinden in het verwijzend centrum, mits het centrum over de benodigde faciliteiten beschikt.
Ook zijn wij graag bereid tot het verlenen van een second opinion.
Voor overleg kunt u ons bereiken op telefoonnummer 071 - 526 3575 of via de telefoondienst van het LUMC (071 - 526 9111, vragen naar polikliniek maag-darm-leverziekten).
Over de polikliniek

De Polikliniek voor Slokdarm- en Maagtumoren is een multidisciplinaire polikliniek voor patiënten met slokdarm- of maagkanker. Patiënten die naar deze polikliniek worden verwezen, worden besproken in een multidisciplinair team (bestaande uit een oncologisch chirurg gespecialiseerd in de slokdarm-/maagchirurgie, een internist-oncoloog, een radiotherapeut-oncoloog, een maagdarmleverarts, een patholoog, een radioloog en een nucleair geneeskundige). Het behandeladvies (of soms advies tot verdere analyse) dat bij het multidisciplinair overleg is gegeven, wordt vervolgens door het behandelteam met de patiënt besproken op de polikliniek en in overleg met verwijzer en patiënt in het LUMC of (deels) in het verwijscentrum uitgevoerd.
Ons multidisciplinair overleg vindt plaats op donderdagochtend. Aansluitend zien wij vanaf 11.00 uur de patiënten op de polikliniek. Patiënten ouder dan 70 jaar, of op indicatie vanaf 60 jaar, worden direct aansluitend aan dit consult gezien voor een korte geriatrische screening door de specialistisch verpleegkundige van de interne-ouderengeneeskunde.
Indien wij op uiterlijk dinsdag om 12.00 uur over alle verwijsgegevens (inclusief cd-rom met beeldvormende onderzoeken) beschikken, zal de patiënt voor de donderdag in diezelfde week worden opgeroepen en anders de daaropvolgende donderdag.