Brughoektumor
Deze informatie is opgesteld door de afdeling(en) Keel- Neus- en Oorheelkunde.
Wat is Brughoektumor?
Een brughoektumor wordt ook wel vestibularis schwannoom of acusticus neurinoom genoemd. Het is een goedaardig gezwel dat uitgaat van de omhulling (zenuwschede) van de gehoor- en evenwichtszenuw. De gehoor- en evenwichtszenuw loopt door het rotsbeen via een kanaal naar de hersenen. Dit kanaal is de inwendige gehoorgang. Hier loopt ook de aangezichtszenuw doorheen, die onder meer de beweeglijkheid in het gezicht (de mimiek) aanstuurt.
Een brughoektumor ontstaat meestal in deze inwendige gehoorgang en groeit dan naar binnen in de richting van de hoek tussen de hersenstam en de kleine hersenen. Deze hoek noemen we de brughoek. Een brughoektumor zit dus niet ín de hersenen en is geen hersentumor. In de meeste gevallen groeit een brughoektumor zeer langzaam. Soms is er zelfs nauwelijks sprake van groei.
Verschijnselen
Omdat een brughoektumor ontstaat bij de gehoor- en evenwichtszenuw, leidt dit vaak tot gehoorvermindering aan één oor en evenwichtsstoornissen. Ook oorsuizen komt regelmatig voor. Als de tumor groeit en meer druk uitoefent op omliggende zenuwen en eventueel hersenweefsel, leidt dit uiteindelijk tot uitval van de gehoor- en evenwichtszenuw (een uitgevallen evenwichtszenuw hoeft niet tot meer klachten te leiden). Ook kan een doof gevoel in het gezicht ontstaan. Een scheef gezicht zoals dat kan ontstaan door een beroerte, komt bij een brughoektumor maar zeer zelden voor.
Er is geen verband tussen de ernst van de klachten en de omvang of de groeisnelheid van de tumor. Zo kan een kleine brughoektumor veel klachten geven en een grote geen of nauwelijks.
Hoofdpijn is geen regelmatig voorkomende klacht, volgens onze eigen gegevens, komt hoofdpijn ten tijde van de diagnose maar bij 1 op de 10 patiënten voor. Hoofdpijn kan soms wel voorkomen in aansluiting op een behandeling (operatie of radiotherapie). Bij grote brughoektumoren kan hoofdpijn voorkomen als symptoom van te hoge druk in het hoofd.
Oorzaak
Waarom een brughoektumor ontstaat, is niet bekend. We kunnen dus niet zeggen wat u moet doen of laten om te voorkomen dat u een brughoektumor krijgt. In Nederland wordt ieder jaar bij ongeveer 320 nieuwe patiënten de diagnose brughoektumor gesteld.
Waarom u bij ons in goede handen bent
Waarom u bij ons in goede handen bent
Misschien wel het belangrijkste onderdeel van de zorg bij een brughoektumor, is het overleg tussen u en de KNO-arts. De diagnose brughoektumor roept vaak veel vragen en twijfels op en de behandelmethoden zijn divers: van een operatie of bestraling tot afwachten hoe de tumor zich ontwikkelt. Dat zijn lastige keuzes om te maken. Daarom besteden we veel tijd aan goede voorlichting en begeleiding, zodat u uiteindelijk een keuze kunt maken waar u achter staat en zich goed bij voelt.
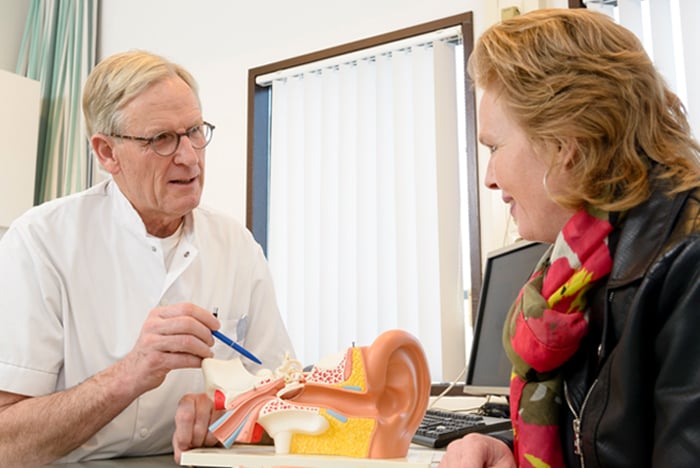
Consult tussen arts en patiënt
Multidisciplinair team
Binnen het LUMC houdt een groot aantal specialisten zich bezig met brughoektumoren. De KNO-arts is uw regievoerend arts, maar de beoordeling van de tumor en het samenstellen van een behandeladvies gebeurt binnen een veel groter team. Iedereen die met een brughoektumor bij ons binnenkomt, wordt besproken binnen de zogeheten schedelbasis pathologie werkgroep (SBP). Hierin zitten naast de KNO-arts ook neurochirurgen, neurologen, radiologen en radiotherapeuten. En als het nodig is denken nog meer specialisten mee. Dankzij die nauwe samenwerking tussen de verschillende afdelingen, kunnen uw regievoerend arts en het team tot een weloverwogen diagnose en een behandelplan op maat komen.
NFU-erkend landelijk expertisecentrum voor brughoektumoren
Een brughoektumor is goedaardig, maar zit wel altijd op een zeer lastige plek. In de brughoek bevinden zich namelijk belangrijke zenuwen, waar de tumor vaak mee verweven raakt. Bij een behandeling is het van groot belang dat er heel nauwkeurig wordt gewerkt, zodat deze zenuwen niet of zo min mogelijk beschadigd raken. De brughoektumorspecialisten van het LUMC hebben specifieke expertise en ruime ervaring op dit gebied en behandelen jaarlijks een groot aantal patiënten. Mede daarom zijn wij door de Nederlandse Federatie van Universitair Medische Centra (NFU) erkend als landelijk expertisecentrum voor brughoektumoren.
Wetenschappelijk onderzoek
Het LUMC is naast een zorgcentrum ook een belangrijk centrum voor wetenschappelijk onderzoek. We kunnen een brughoektumor bijvoorbeeld goed behandelen, maar het is nog niet bekend waarom deze tumor ontstaat. We onderzoeken daarom alle aspecten van de brughoektumor. Dat gebeurt in het laboratorium, maar ook op de polikliniek. Dat betekent dat u soms ook zelf mee kunt doen aan een onderzoek. Samen met onze patiënten proberen we zo continu de zorg bij brughoektumoren verder te verbeteren.
De behandelingen bij een brughoektumor zijn uiteenlopend en dat maakt een goede diagnose extra belangrijk. We kijken daarom heel goed hoe groot uw tumor is, hoe snel hij groeit en waar hij zich precies bevindt. Zo kunnen we een behandeladvies precies afstemmen op uw situatie.
Afspraak maken voor diagnose
Een brughoektumor wordt bijna altijd ontdekt tijdens een regulier onderzoek door een KNO-arts. Bijvoorbeeld als u bij de arts komt wegens gehoorklachten. Heeft uw KNO-arts bij u een brughoektumor ontdekt, dan kan hij u doorverwijzen naar het LUMC. U hoeft hier zelf geen actie voor te ondernemen. Uw arts stuurt de verwijsbrief naar ons op en wij laten u schriftelijk of telefonisch weten wanneer u langs kunt komen voor de onderzoeken. Meestal kan dat al heel snel.
Op de dag van de afspraak kunt u zich melden aan de balie van de polikliniek Keel- Neus- en Oorheelkunde. Deze bevindt zich op H2 van het LUMC.
Wie komt u tegen en wat staat u te wachten?
Uw eerste afspraak in het LUMC is altijd met een van onze KNO-artsen die gespecialiseerd is in brughoektumoren. Tijdens dit gesprek krijgt u alle tijd om uw verhaal te vertellen en vragen te stellen. De KNO-arts zal u uitgebreid informeren en uitleggen wat een brughoektumor is en welke behandelmogelijkheden er in het algemeen zijn.

Aansluitend op uw consult bij de KNO-arts heeft u een afspraak met de coördinator van de schedelbasis pathologie werkgroep. Deze werkgroep bestaat uit artsen van verschillende afdelingen die allemaal zijn gespecialiseerd in brughoektumoren. Zij kijken samen hoe we u het beste kunnen helpen. Bij de coördinator kunt u het gesprek met de KNO-arts nog eens doornemen, zodat u zeker weet dat u alle informatie goed hebt begrepen. De coördinator is ook uw vaste contactpersoon, bij wie u altijd terecht kunt met vragen.
Onderzoeken naar een brughoektumor
Om een goed onderbouwde diagnose te kunnen stellen, doen we een aantal onderzoeken. Ook als uw eigen KNO-arts al heeft vastgesteld dat u een brughoektumor hebt. Deze onderzoeken helpen ons namelijk om uiteindelijk een behandelplan op maat voor u te maken. Twee onderzoeken krijgt u altijd:
- MRI-scan. Een MRI-scan vertelt ons exact waar de tumor zit en hoe groot of klein hij is.
- Gehoortest. Een brughoektumor zorgt bijna altijd voor problemen met het gehoor. Daarom kijken we of en welke gehoorklachten u hebt.
Soms is het nodig om aanvullend onderzoek te doen. De KNO-arts zal dit altijd met u bespreken. Over het algemeen doen we aanvullend onderzoek meteen tijdens uw eerste polibezoek. Onderzoeken die u dan nog kunt verwachten zijn:
- CT-scan. In sommige gevallen biedt een MRI-scan nog geen volledig helder beeld van de tumor. Een CT-scan helpt dan om een goed totaalbeeld te krijgen.
- Oogheelkundig onderzoek. Een brughoektumor kan leiden tot problemen met het zicht. In dat geval maken we voor u een afspraak met een oogarts die deze klachten verder onderzoekt.
Uitslag van het onderzoek
Uitslag van het onderzoek
Als de uitslagen van de onderzoeken bekend zijn, worden deze besproken in de schedelbasis pathologie werkgroep. De specialisten beoordelen aan de hand van de onderzoeksresultaten gezamenlijk uw situatie en stellen een behandeladvies op.
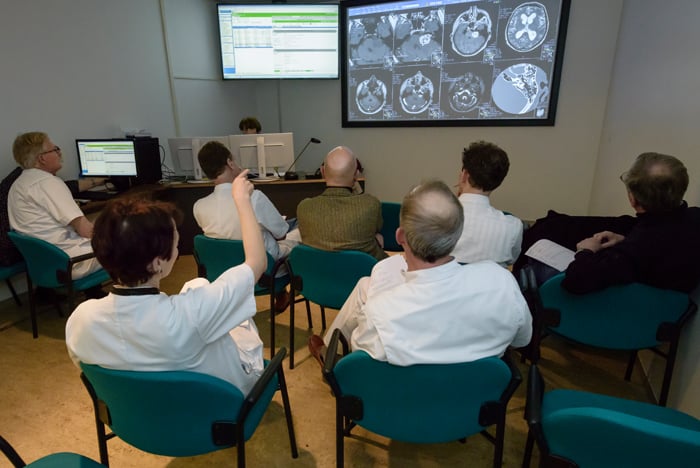
Zodra er een advies ligt, nemen we contact met u op voor een afspraak om de uitslag en het advies te bespreken. Meestal hebt u de uitslag binnen 2 weken na de onderzoeken. We delen dit ook met uw huisarts en uw verwijzer, zodat ook zij op de hoogte zijn.
Welke behandelingen zijn er mogelijk?
De keuze voor een behandeling bij een brughoektumor maken we niet zomaar. We nemen alle factoren met u door die voor u van belang zijn. Samen met de andere betrokken specialisten stelt uw KNO-arts zo uiteindelijk een behandeladvies op dat het beste bij uw situatie past.
Overleg met de arts
Bij brughoektumoren is het zelden nodig om direct na de diagnose actie te ondernemen, omdat ze heel langzaam groeien en bijna nooit meteen een groot gevaar voor de gezondheid vormen. In de praktijk is er maar één goede reden om tot een ingreep over te gaan, namelijk het voorkomen van een levensbedreigende situatie door groei van de tumor. Is een ingreep (uiteindelijk) wel nodig, dan is het belangrijk om te weten dat bestaande klachten meestal niet verdwijnen. De behandeling is dus puur gericht op het voorkomen van erger.
Dat maakt de keuze voor een behandeling niet eenvoudig, zeker niet voor u als patiënt. Onze specialisten nemen daarom ruim de tijd om u goed te informeren. U krijgt bij uw bezoek aan de poli een afspraak met de KNO-arts, een neurochirurg en een radiotherapeut. Daarbij krijgt u alle ruimte om uw eigen wensen en zorgen te bespreken, zodat u uiteindelijk een weloverwogen beslissing kunt nemen. Zo stellen we gezamenlijk een individueel behandelplan op.
Welke behandelingen zijn er?
Bij een brughoektumor zijn er drie behandelingen mogelijk:
- Afwachtend beleid (ook wel observatie of ‘wait and scan’ genoemd).
- Operatieve verwijdering van de tumor.
- Stereotactische bestraling
In het algemeen streven we er naar om voor één behandeling te gaan, dus óf een operatie óf bestraling. Een gecombineerde behandeling komt veel minder voor, ook omdat er in dat geval behandelingsrisico’s zijn van zowel de operatie als de radiotherapie.
Afwachtend beleid
Een gemiddelde brughoektumor groeit 1 tot 2 millimeter per jaar. Soms is er zelfs vele jaren niet of nauwelijks sprake van groei. Is een tumor relatief klein en zijn de klachten gering, dan is het vaak verstandiger om niet in te grijpen en rustig af te wachten. U komt dan eens per jaar naar het LUMC of uw eigen ziekenhuis voor een MRI-onderzoek, waarbij we controleren of de tumor is gegroeid. Zo houden we een vinger aan de pols.
Opereren
Een keuze voor opereren komt tot stand na een uitvoerige analyse door een team bestaande uit een KNO-arts, neurochirurg, radioloog en radiotherapeut en na overleg met u. Bij een operatie zijn er drie benaderingen mogelijk:
- Translabyrinthair (‘door het oor’)
- Middle fossa (‘boven het oor’)
- Retrosigmoïdaal (‘achter het oor’)
De optimale benadering hangt af van de precieze plaats van de tumor, de omvang en de gehoorvermindering. De KNO-arts zal met u bespreken welke benadering de voorkeur heeft en waarom. Ook krijgt u informatie over:
- de details van de operatie
- de operatieduur en de samenstelling van het operatieteam
- de opnameduur (gemiddeld 4 dagen)
- bewaking op de intensive care
- risico’s en complicaties
- restverschijnselen
- nacontroles
Een operatie van een brughoektumor is een complexe ingreep en wordt in principe uitgevoerd door een team van twee specialisten: een KNO-arts en een neurochirurg of 2 KNO-artsen of 2 neurochirurgen. Met de hulp van geavanceerde apparatuur dragen zij er zorg voor dat omliggende zenuwen en hersenweefsel zo min mogelijk beschadigd raken.
Het doel van een operatie is altijd om de tumor zo compleet mogelijk te verwijderen. Dit is bij een kleine tumor makkelijker dan bij een grote. Om de aangezichtszenuw zo min mogelijk in gevaar te brengen, kiezen we er voor een heel klein restant te laten zitten. Omdat een brughoektumor niet kwaadaardig is, vormt het restant dat achterblijft geen direct gevaar en is er weinig kans dat deze weer snel gaat groeien.
Stereotactische bestraling
Om een brughoektumor te bestralen maken we gebruik van stereotactische gefractioneerde bestralingen (meerdere behandelingen) of radiochirurgie (eenmalige behandeling). Dit zijn technieken waarbij de tumor van buitenaf heel precies wordt bestraald. Het voordeel is dat daardoor zo min mogelijk omliggend weefsel beschadigd raakt. Deze technieken zijn met name geschikt voor kleine en middelgrote tumoren. Bestraling zorgt ervoor dat de tumor stopt met groeien. Dit noemen we tumorcontrole.
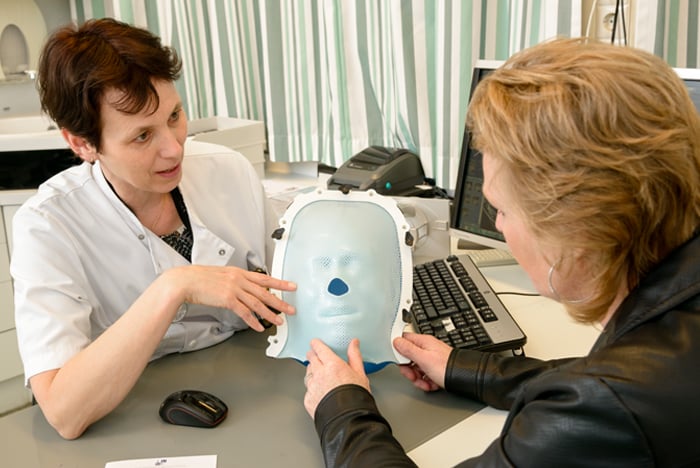
De bestraling zelf kan bij voorkeur in het LUMC (expertise centrum voor brughoektumoren) plaatsvinden of in een ziekenhuis bij u in de buurt. We bespreken dit van tevoren met u, zodat u zich goed kunt voorbereiden. Voor de bestraling komt u dagelijks naar de afdeling Radiotherapie van het betreffende ziekenhuis. U hoeft niet opgenomen te worden en kunt na iedere bestraling weer naar huis. Tijdens de bestraling zelf ligt u onder een bestralingsapparaat met een speciaal masker en/of frame op. Dit wordt van tevoren voor u op maat gemaakt.
Hoe kunt u zich op de behandeling voorbereiden?
Hoe kunt u zich voorbereiden?
Te horen krijgen dat u een brughoektumor hebt, is ingrijpend. Een eventuele behandeling is dat meestal ook. Daarom is het belangrijk dat u zo veel mogelijk vertrouwen hebt in uw behandelaren en dat u zich bij hen op uw gemak voelt. Stel gerust alle vragen die u hebt aan de KNO-arts, de neurochirurg, de radiotherapeut, de radioloog, de coördinator van de schedelbasis pathologie werkgroep of de verpleegkundigen. Zo weet u ook precies wie de mensen zijn die u in het ziekenhuis tegenkomt.
We zullen u zo goed mogelijk begeleiden en voorlichten, zodat u zich kunt oriënteren. Daarnaast kunt u over de ziekte lezen en erover praten met uw familie en vrienden. Soms is het prettig van lotgenoten te horen hoe zij de behandeling hebben ervaren.
Voor elke behandeling geldt dat het goed is om tijdens de behandeling zo goed en gezond mogelijk te blijven eten. Ook voldoende lichaamsbeweging is belangrijk, mits uw conditie dat toelaat. Stoppen met roken vermindert de kans op complicaties, ook als u kort voor de operatie stopt.
Wat is de prognose?
Wat is de prognose?
Welke blijvende klachten ontstaan door een brughoektumor is afhankelijk van het groeipatroon van de tumor en het effect van de behandeling. Dit wisselt per persoon, waardoor er geen algemene prognose te geven valt, maar met een brughoektumor kunt u normaal gesproken oud worden. Over het algemeen houden mensen altijd wel wat klachten, zoals slecht gehoor, maar leren ze hier goed mee te leven.
Wat zijn de risico's, bijwerkingen of complicaties?
Mogelijke gevolgen van de behandeling
Omdat een brughoektumor op een moeilijke plek zit waar veel zenuwen lopen, is een behandeling meestal niet helemaal zonder gevolgen. Welke (blijvende) verschijnselen u kunt ondervinden, hangt af van een groot aantal factoren zoals het soort behandeling dat u krijgt, de grootte van de tumor en met name de plaats waar de tumor zich bevindt ten opzichte van de zenuwen. We doen altijd ons uiterste best om de gevolgen zoveel mogelijk te beperken en bespreken de risico’s altijd op voorhand met u. De belangrijkste negatieve gevolgen die op kunnen treden leest u hieronder. Het is belangrijk om daarbij te bedenken dat iedere tumor en ingreep anders is en dat ook de gevolgen per patiënt verschillen.
Mogelijke restverschijnselen na een operatie
- Gehoorvermindering of uitval. In de meeste gevallen is het niet mogelijk om de gehoorzenuw te sparen. De vezels van deze zenuw bevinden zich namelijk in de tumor en zijn daar sterk mee vergroeid. Het gevolg is een volledig doof oor. Bij kleine tumoren lukt het soms wel om de zenuw te sparen, maar het gehoor zal daardoor niet verbeteren. Doofheid aan één oor geeft in het begin vaak problemen. U zult bijvoorbeeld merken dat het lastiger is om geluid te lokaliseren. De meeste mensen leren hier snel mee omgaan of waren het al gewend omdat ze voor de operatie al gehoorproblemen hadden. In sommige gevallen bieden speciale hoortoestellen (CROS-hoortoestel of BAHA-implantaat) uitkomst.
- Oorsuizen (tinnitus). Veel mensen hebben voor de operatie al last van oorsuizen. In de helft van de gevallen blijft dit onverminderd aanwezig. In zeldzame gevallen neemt het oorsuizen af, maar het kan ook toenemen. Een goede behandeling hiertegen bestaat nog niet. Wel kunt u bij een audiologisch centrum terecht voor ondersteunende maatregelen.
- Evenwichtsklachten. Een brughoektumor kan leiden tot evenwichtsklachten. In zeldzame gevallen verergeren of ontstaan deze klachten door een operatie, maar meestal worden de klachten door de operatie juist minder. Als één evenwichtsorgaan uitvalt, neemt de ander het over. Oefeningen, op fysiotherapeutische basis, helpen dit proces te versnellen.
- Verlamming van de aangezichtszenuw. Een blijvend verlamde gezichtshelft als gevolg van een operatie, komt maar heel zelden voor. Wel kan het zijn dat de aangezichtszenuw tijdelijk minder goed werkt nadat de tumor is verwijderd. De aangezichtsspieren aan een kant van het gezicht worden daardoor niet goed aangespannen, wat leidt tot een tijdelijk ‘scheef’ gezicht. Ook is er dan vaak sprake van een droog oog. Het kan enkele maanden duren voordat dit herstelt. Tijdens de operatie gebruiken we een speciale zenuwmonitor om de kans op beschadiging van de aangezichtszenuw zo klein mogelijk te maken.
- Hoofdpijn en vermoeidheid. Na de operatie kunt u last hebben van hoofdpijn en vermoeidheid. Deze klachten zijn vrijwel altijd tijdelijk van aard.
Het verwijderen van een brughoektumor is een grote operatie. Hoe lang de operatie precies duurt, hangt sterk af van de omvang van de tumor. Een kleine tumor opereren neemt aanzienlijk minder tijd in beslag dan een grote. Houdt u er rekening mee dat het herstel weken tot maanden kan duren. De kans op complicaties bij de operatie van een brughoektumor is gelijk aan andersoortige operaties in het hoofd. Er is een klein risico dat na de operatie de resttumor alsnog doorgroeit. In dat geval beoordelen we uw situatie opnieuw en stellen we een nieuw behandelplan op.
Mogelijke restverschijnselen na bestraling
Gehoorverlies. Na bestraling is er kans op verdere vermindering van het gehoor. Zeker na enkele jaren treedt dit bij meer dan 50% van de patiënten op. Vaak is dit van ondergeschikt belang, omdat het gehoor voor de behandeling al slecht was. De kans dat het gehoor (deels) aanwezig blijft is bovendien groter dan bij een operatie.
Tijdens en na de bestraling hebben sommige mensen last van hoofdpijn, vermoeidheid en misselijkheid. Ook de klachten die voor de behandeling al bestaan kunnen tijdelijk verergeren.
Duizeligheidsklachten. Na bestraling kunnen duizeligheidsklachten optreden. Als u reeds klachten had van duizeligheid, kan het zijn dat deze verergeren, gelijk blijven of juist verminderen. Dit wisselt per persoon. Oefeningen, op fysiotherapeutische basis, helpen bij het herstel.
Verlamming van de aangezichtszenuw. De kans dat de aangezichtszenuw door de bestraling beschadigd raakt, is zeer klein. Onwillekeurige samentrekkingen van de aangezichtsspier kunnen voorkomen en behandeld worden met Botox. Meestal zijn de klachten tijdelijk.
In het algemeen zijn de risico’s van bestraling kleiner dan van een operatie. Het verschil is wel dat de tumor bij een operatie wordt verwijderd en bestraling alleen de groei van de tumor stopt. Er is een klein risico dat na bestraling de tumor alsnog doorgroeit. In dat geval beoordelen we uw situatie opnieuw en stellen we een nieuw behandelplan op.
Meedoen aan wetenschappelijk onderzoek
Het LUMC is niet alleen een centrum van medische zorg, maar ook van specialistisch medisch onderzoek. Dit houdt in dat u soms kunt meedoen aan de nieuwste studies, bijvoorbeeld naar nieuwe methoden om de kwaliteit van leven na een behandeling verder te verbeteren. De KNO-arts kan u vertellen aan welke onderzoeken u kunt meedoen.
Om onderzoek te kunnen doen hebben wij uw toestemming nodig (informed consent). Tijdens uw ziekenhuisbezoek zal dit worden toegelicht en gevraagd worden of u hieraan mee zal willen doen. Om dit volgens de wetgeving vast te leggen hebben wij een handtekening nodig.
Een brughoektumor kan veel vragen en onzekerheden oproepen, ook na een behandeling. Onze zorg houdt daarom niet op als u het ziekenhuis uitloopt. We houden een vinger aan de pols, helpen u bij het omgaan met de gevolgen van de tumor en u kunt altijd bij ons terecht als u vragen hebt of ergens mee zit.
Welke specifieke nazorg kunnen we bieden bij deze aandoening?
Welke nazorg bieden wij bij een brughoektumor?
De nazorg bij een brughoektumor is afhankelijk van de keuze voor een behandeling. Als er besloten is om af te wachten, komt u in principe één keer per jaar bij ons terug voor controle. We maken dan een MRI-scan om te kijken of de tumor is gegroeid. Zo houden we uw situatie in de gaten en kunnen we op tijd ingrijpen als een operatie of bestraling toch nodig blijkt te zijn.

Bent u bestraald, dan komt u aanvankelijk eens per jaar langs voor een MRI-scan. In principe controleren we u levenslang om er zeker van te zijn dat de tumor toch niet weer gaat groeien. Ook na een operatie blijft u in eerste instantie onder controle.
In de periode na een behandeling zal de coördinator van de SBP-werkgroep altijd contact met u opnemen om te informeren hoe het met u gaat. We geven u praktische tips mee en helpen u met de vervolgroute. Hebt u bijvoorbeeld audiologische steun nodig, dan zoeken we mee naar een geschikte specialist bij u in de buurt.
Contact bij problemen na uw behandeling
Hoe kunt u ons bereiken?
Als u een vraag hebt of graag iets wilt bespreken met uw arts, kunt u altijd contact met ons opnemen. De coördinator van de SBP-werkgroep is bereikbaar via de mail (schedelbasiswerkgroep@lumc.nl) of telefonisch op 071 - 526 17 12 van dinsdag tot en met vrijdag tussen 08.30 en 12.30 uur. Bij dringende zaken kunt u bellen met het patiëntensecretariaat van de afdeling KNO, tel. 071 - 526 80 20. Buiten kantooruren kunt u zich bij zeer urgente problemen melden bij de spoedeisende hulp van het LUMC.
Behandelteam
De KNO-arts is uw regievoerend arts, maar binnen het LUMC zijn nog veel meer artsen en medewerkers die gespecialiseerd zijn in brughoektumoren. Sommigen van hen zult u tegenkomen, anderen vervullen hun rol achter de schermen.
dr. E.F. Hensen
KNO-arts

Prof. dr. J.C. Jansen
KNO-arts

Dr. H. Locher
KNO-arts

Dr. R.W. Koot
Neurochirurg

Dr. I.M. Lips
Radiotherapeut-oncoloog

Prof. dr. M.J.A. Malessy
Neurochirurg

Prof. dr. M.J.B. Taphoorn
Neuroloog

Drs. K.S. Koetsier
Arts-onderzoeker
Wie kunt u nog meer tegenkomen?
- Arts-onderzoeker: Drs. O. Neve, Drs. N.P. de Boer, Mw. C.A. Fuentealba Bassaletti
- Radioloog: Dr. B. Verbist
- Verpleegkundige & brughoek casemanager: A. van Eijk-Tol
Aan welke studies kan je meedoen?
Waar doen we momenteel onderzoek naar?
Momenteel lopen er meerdere onderzoeken naar brughoektumoren:
- Tumor-biologisch onderzoek. Het is moeilijk om te voorspellen hoe snel een brughoektumor zal groeien. Daarom zoeken we op celniveau naar aanwijzingen die duiden waarom tumoren verschillen in groeisnelheid. Als we in de toekomst beter kunnen voorspellen hoe een brughoektumor zich zal ontwikkelen, helpt dit ons bij de afweging of de tumor behandeld moet worden of (nog) niet.
- Samen beslissen. Een brughoektumor kunnen we op verschillende manieren behandelen, bijvoorbeeld met een operatie of via bestraling. Soms is er niet één juist antwoord op de vraag welke behandeling het meest geschikt is. Dan is het van belang dat u en de arts samen nauw betrokken zijn bij de uiteindelijke beslissing, zodat de gekozen behandeling zoveel mogelijk aansluit bij uw persoonlijke wensen en waarden. We onderzoeken het effect van deze ‘gedeelde besluitvorming’ op patiënten en ontwikkelen een instrument om dit proces te ondersteunen.
- Waarde gedreven zorg. In het LUMC wordt geprobeerd de zorg meer om de patiënt heen te organiseren. Bijvoorbeeld, door in één afspraak alle verschillende specialisten te zien, in plaats drie verschillende afspraken bij drie verschillende poli’s te hebben. Bij de brughoektumoren lopen we met dit concept voorop. Het onderzoek gaat over de optimalisatie van het zorgpadspecialisten te zien, in plaats drie verschillende afspraken bij drie verschillende poli’s te hebben. Bij de brughoektumoren lopen we met dit concept voorop. Het onderzoek gaat over de optimalisatie van het zorgpad voor brughoektumoren, om goede en betaalbare zorg te leveren.
- Kwaliteit van leven. Omdat brughoektumoren goedaardig zijn, draait een behandeling niet om overleven maar vooral om de kwaliteit van leven. Uit onderzoek is gebleken dat de kwaliteit van leven van patiënten met een brughoektumor verlaagd is vanaf het moment van de diagnose. Daarom voor, tijdens en na behandeling de uitkomsten van zorg en het effect op de kwaliteit van leven.
- Beeldvormingsonderzoek. Moderne beeldvormingstechnieken kunnen steeds brughoektumoren herkennen. Dankzij nieuwe analysemethoden (volume meting) krijgen we nog beter inzicht in progressie van brughoektumoren en kunnen we een specifieker behandeladvies geven.
- Resultaten van behandeling. Regelmatige evaluatie van de resultaten van de verschillende behandelingsmethoden blijft belangrijk voor verantwoording en voorlichting van de zorg voor brughoekpatiënten. We onderzoeken de korte en lange termijn resultaten van chirurgie, bestraling en afwachtend beleid. Deze resultaten worden vergeleken met andere instituten in binnen en buitenland (literatuur).
- Protonen en fotonen bestraling. Bestraling zorgt voor fouten in het DNA, waardoor de tumor over het algemeen niet meer kan groeien. Bij dit onderzoek worden de twee verschillende vormen van bestraling vergeleken. In samenwerking met het Holland Protonen Centrum in Delft wordt speciaal aandacht besteed aan protonen behandeling. Een preciezere behandeling zorgt voor minder schade op het gezonde weefsel rondom de brughoektumor, dus minder klachten.
- Duizeligheid en evenwichtsklachten. Veel patiënten hebben problemen met hun balans en evenwicht, dit kan veel impact hebben op het dagelijks leven. Bij dit onderzoek worden de evenwichtsklachten in kaart gebracht en vergeleken voor de verschillende modaliteiten van behandeling. Met deze gegevens hopen we beter te kunnen voorspellen welke behandeling het minste risico geeft op invaliderende klachten van het evenwicht.
- NF 2 onderzoek. In zeldzame gevallen kunnen patiënten tweezijdig brughoektumoren hebben. Dit wordt vaak door een genetische afwijking veroorzaakt. Hier wordt ook onderzoek naar gedaan.
Contact
Wilt u meer weten of hebt u nog vragen? Neem dan contact met ons op of volg de links voor aanvullende informatie.
Patiëntportaal mijnLUMC
In het patiëntportaal mijnLUMCvindt u een duidelijk overzicht van uw behandelingen en hebt u inzicht in uw medische gegevens. Snel en veilig. Thuis, onderweg en in het ziekenhuis.
Patiënt verwijzen
Informatie voor artsen en instellingen die patiënten naar het LUMC willen verwijzen.
Contactgegevens voor patiënten
- Secretariaat schedelbasiswerkgroep KNO LUMC: 071-526 1712 ofschedelbasiscentrumleiden@lumc.nl.
- Angela v Eijk
Casemanager Schedelbasiswerkgroep
- Angela v Eijk
- Keel- Neus- en Oorheelkunde: 071-526 80 20
- Radiotherapie: 071-526 3525
- Neurochirurgie: 071-526 21 85
